К справочнику Операции в отоларингологии обычно направлены на восстановление слуха, могут предполагать установку слухового протеза.
- Операции
- Подготовка
- стапедопластика с применением современных протезов;
- мирингопластика;
- тимпанопластика (слухоулучшающая операция) с применением современных протезов;
- общеполостная (радикальная) операция на среднем ухе;
- мастоидопластика;
- шунтирование и дренирование барабанной полости при экссудативном отите;
- удаление экзостозов наружного слухового прохода;
- ревизия барабанной полости;
- реоперации: тимпанопластика, стапедопластика;
- операции при ушном шуме;
- операции при травмах уха;
- формирование наружного слухового прохода при врожденной и приобретенной атрезии.
Операции в отоларингологии, как правило, связаны с заболеваниями, сопровождающимися снижением слуха и требующие хирургического лечения.
Показания к операции
Операция показана при поражении слухового аппарата, которое выражается в снижении слуха (различной степени, вплоть до полной его потери) из-за таких последствий среднего отита, как:
- холестеатома (опухолевидное образование из отмерших эпителиальных клеток и других веществ, окруженных капсулой из соединительной ткани);
- прободение барабанной перепонки (ее большие разрывы и обширные перфорации);
- тимпаносклероз (разрастание соединительной ткани в слизистой оболочке среднего уха);
- нарушение в цепочке слуховых косточек;
- ателектаз барабанной полости (сильное втяжение барабанной перепонки) и др.
Также причиной плохого слуха и показанием для операции могут быть врожденные аномалии среднего уха и механические повреждения барабанной перепонки (например, при неаккуратном извлечении инородных предметов из уха).
Ведение пациента после операции
Послеоперационое лечение зависит главным образом от вида вмешательства: все операции на среднем ухе (антротомия, антромастоидотомия) характеризуются открытой раной, которая тампонируется, а затем закрывается стерильной бинтовой повязкой. Как правило, уже к вечеру больной начинает чувствовать себя значительно лучшее: температура спадает, болевые ощущения проходят. На следующий день проводится первая перевязка; дренирующие тампоны при этом заменяются на новые, послеоперационная полость промывается и дезинфицируется антисептическими препаратами. Следующие перевязки производятся каждые несколько суток и прекращаются только после того, как полость полностью будет заполнена гранулирующими тканями. Если гноетечение прекращается, а перфорация закрывается, вторичные швы не накладываются. В большинстве случаев барабанная перепонка восстанавливается, слух приходит в норму. Гнойный средний отит с закрытой раной требует общеполостной санирующей операции, при этом следует менять только наружную повязку, а швы обрабатывать йодом. Полная перевязка проводится только через неделю. Все это время пациенту вводят аналгезирующие и жаропонижающие средства.
Обследование и подготовка к операции
Отоскопия
Для назначения операции (или выявления противопоказаний) назначается обследование пораженного уха, включающее:
- отоскопию – осмотр уха с помощью специальных инструментов;
- рентген;
- бактериологическое исследование;
- аудиометрию – измерение остроты слуха с помощью аудиометра (или камертонов);
- сдачу всех необходимых анализов.
В дооперационный период врач назначает общеукрепляющую терапию, медикаментозную санацию (очистку) среднего уха, другие меры для улучшения вентиляции и слуховой функции евстахиевой трубы.
Типы тимпанопластики
Различают несколько типов подобных операций (классификация по Г. Вульштейну), на выбор одной из которых влияет характер поражения структур уха:
Операция по восстановлению слуха
- I тип. Показанием к такой операции служит наличие перфорации в барабанной перепонке, но при этом не должна быть повреждена цепочка слуховых косточек и должна сохраняться проходимость слуховой (евстахиевой) трубы. Это самый распространенный и простой тип хирургического вмешательства. Дефект устраняется с помощью собственных тканей организма. Для этого барабанная перепонка приподнимается, к отверстию подкладывается кожный лоскут и фиксируется с двух сторон с помощью специального рассасывающегося материала. Эффективность данной операции – около 95%. При необходимости может проводиться повторное вмешательство;
- II тип. Данный тип тимпанопластики показан при повреждении таких частей слуховых косточек среднего уха, как рукоятка, шейка или головка молоточка, однако наковально-стременное сочление должно быть сохранным. Пластика подразумевает протезирование нарушенных частей слуховых косточек;
- III тип. К такой пластике прибегают при отсутствии барабанной перепонки, молоточка и наковальни, но стремя должно быть сохранено. Данная операция не подразумевает использование протезов. Для восстановления структур среднего уха применяется костная ткань организма;
- IV тип. Проводить такую пластику целесообразно, если отсутствуют все слуховые косточки, но сохранено основание стремени. В данном случае производится экранирование окна улитки посредством сохранившейся части барабанной перепонки либо с использованием свободного лоскута;
- V тип. Проводится в случае полного отсутствия всех звукопроводящих элементов и подразумевает фенестрацию полукружного канала (создание нового отверстия в костном лабиринте внутреннего уха). Сегодня такой тип пластики выполняется редко, его почти полностью вытеснила стапедэктомия (удаление стремени и замена его протезом).
Если восстановить барабанную перепонку и слуховые косточки одновременно невозможно, операция проводится поэтапно. Сначала – реконструкция слуховых косточек (оссикулопластика), а затем – пластика барабанной перепонки (мирингопластика).
В зависимости от вида операции применяется либо местная анестезия, либо общий наркоз.
Подготовка и ход оперативного вмешательства
До проведения операции делают диагностическое исследование, которое включает отоскопию, тимпанометрию и аудиометрию. Их данные позволяют оценить степень повреждений, а также обнаружить возможные противопоказания. До операции должны быть устранены другие заболевания уха, носа и горла. Например, если пациент страдает аденоидитом, то вначале проводят аденоидэктомию. При наличии отита врач пропишет необходимый препараты для его лечения и только после того, как инфекция будет устранена, можно проводить тимпанопластику уха.
При небольших перфорациях тимпанопластика может быть выполнена под местной анестезией через ушной канал, который при этом немного разрезают, а барабанную перепонку подымают. Если перфорация очень большая или она находится в неудобном месте, доступ к барабанной полости осуществляют через надрез за ухом. В таком случае нужен общий наркоз.
Барабанная перепонка тщательно осматривается под микроскопом, отверстие в ней очищается, а любые аномальные участки удаляют. При необходимости в это время выполняют реконструкцию костей среднего уха (оссикулопластику) или удаление холестеатомы со стенок среднего уха.
Интересно знать! О необходимости проведения оссикулопластики не всегда известно до операции. В некоторых случаях это становится очевидным только в то время, когда ухо полностью открывается и исследуется под микроскопом.
Часто встречается ситуация, когда разрушаются хрящи, соединяющие слуховые косточки между собой. Для их реконструкции могут использовать небольшой хрящик, взятый из козелка уха пациента. Если повреждение косточки слишком большое, то ее удаляют и устанавливают на ее место протез, либо создают соединение без нее.
Если никаких патологий и повреждений нет, то оставшаяся операция концентрируется на восстановлении дефекта барабанной перепонки. Для закрытия разрыва в перепонке проводят приживление лоскута ткани, который называется трансплантатом. Барабанную перепонку приподнимают и засовывают за нее приготовленный лоскут таким образом, чтобы он закрывал перфорацию. За перепонку ложится тампон, а для того, чтобы трансплантат держался на своем месте, под него ложится абсорбирующая желатиновая губка (она рассасывается сама спустя время).
Трансплантаты для тимпанопластики барабанной перепонки и оссикулопластики обычно берутся из вены, фасции (мышечной оболочки) за ухом или хрящика козелка. Также могут использоваться синтетические материалы, например, в тех случаях, когда пациенту уже делали операцию. В конце разрез зашивается и на ухо налаживают повязку.
Возможные осложнения
При инфицировании возможны боли
К возможным осложнениям после тимпанопластики относятся:
- инфицирование, сопровождающееся болью, отеком, выделениями из уха;
- отсутствие улучшений слуха;
- повреждения костей и нервов, ведущие к различным патологиям;
- смещения, атрофия или некроз трансплантата (при его использовании);
- головокружения, нарушения равновесия;
- кратковременный паралич половины лица.
В 3% случаев после тимпанопластики слух продолжает снижаться вплоть до его полной потери. Чаще всего это происходит после нерадикальной тимпанопластики или осложненной операции.
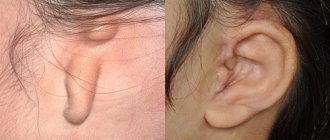
Пластика ушных раковин
Эстетические пропорции наружного уха
Длинная ось уха, та, что проходит от верхнего края завитка через мочку уха, должна быть параллельна линии, проходящей через спинку носа (а).
Точки прикрепления завитка (б) и мочки уха (в) к голове называются «отобазион«, и формируют линию (г) проходящую сразу за нижнечелюстным суставом. Угол между линиями (а) и (г) приблизительно равен 20 градусам.
Место прикрепления завитка к голове — верхний отобазион (б), находится на одном уровне с наружной кантальной связкой глаза (д), дистанция между этими анатомическими образованиями (б) и (д)составляет 65-70 мм.
Верхний край завитка находится на одном уровне с аркой брови, эти точки образуют линию (ж). Если завиток ушной раковины располагается выше линии бровей, то такое ухо можно считать большим.
Нижний край мочки уха находится на одном уровне с основанием кончика носа, они образуют линию (з). Если мочка располагается ниже линии, идущей через основание кончика носа, то можно считать, что размеры ее больше средних – возможно имеется равномерное увеличение всей ушной раковины.
Анализ изгибов наружного уха начинается с завитка и противозавитка. Они начинаются снизу, на уровне козелка и расходятся кверху, где разделяются ладьевидной ямкой.
Кверху противозавиток разделяется на более гладкую, широкую верхнюю ножку и нижнюю ножку. Если смотреть спереди, завиток образует наиболее латеральное отклонение уха и должен быть лишь немного виден за противозавитком и верхней ножкой.
Классификация торчащих ушных раковин (лопоухости)
Правильный анализ торчащего положения уха – важный шаг в отопластике. Торчащая ушная раковина (лопоухость) — является результатом одной или нескольких особенностей развития уха.
- Недоразвитие противозавитка.
- Гипертрофия ушной раковины или деформация формы ушной раковины.
- Выпячивание мочки.
- Равномерное увеличение всего наружного уха (макротиа), или чрезмерно быстрый рост уха.
1 — Наиболее частой причиной торчащих ушных раковин является недоразвитие противозавитка. Спектр недоразвития противозавитка достаточно широк, от полного его отсутствия, в этом случае торчит вся ушная раковина, до частичного недоразвития, торчащее положение занимает лишь верхний полюс уха.
2 — Чрезмерное развитие хрящевой структуры самой ушной раковины также приводит выступанию уха. Установлено, что более тонкие хрящи завитка и противозавиткового комплекса располагаются на более прочном хряще ушной раковины и при его увеличении происходит чрезмерное выступание всего уха.
3 — Выпячивание мочки может быть единственной деформацией в целом нормального уха. Это может быть следствием необычной формы хвоста завитка, либо развиваться вследствие гипертрофии ушной раковины.
4 — Равномерное увеличение всего наружного уха (макротиа). Диапазон «нормальных» размеров уха достаточно широк, но существуют случаи, когда увеличенные размеры уха делают его не пропорциональным относительно лицевого скелета. Это может произойти в результате изолированного врожденного чрезмерно быстрого роста уха, или в комбинации с более быстрым ростом одной половины лица. Равномерное увеличение всего уха может являться признаком перенесенной болезни нейрофиброматоз или сосудистой аномалии.
Противопоказания
Как и у любого оперативного вмешательства, у тимпанопластики есть противопоказания. Проводить такую операцию нельзя при:
- обострении хронических воспалительных процессов в среднем ухе;
- поражении внутреннего уха (лабиринта);
- внутричерепных или септикопиемических осложнениях заболеваний уха;
- значительном поражении звукопроводящих структур;
- нарушенной проходимости евстахиевой (слуховой) трубы;
- общих тяжелых состояниях.
Если второе ухо совсем не слышит, то возможность проведения тимпанопластики обговаривается индивидуально, взвешиваются все за и против.
Диагностика пороков развития уха
Для диагностики пороков развития уха используют клинические и аудиометрические обследования, а также радиологические методы. Точное анатомическое описание пороков развития с помощью методов визуализации незаменимо, особенно для планирования, результата хирургических реконструкций среднего уха и кохлеарной имплантации (КИ).
Клинические обследования
Новорожденные с деформацией уха должны пройти подробное исследование черепно-лицевых структур. Необходимо тщательное обследование черепа, лица и шеи по конфигурации, симметрии, пропорций лица, жевательного аппарата, прикуса, состояния волос и кожи, сенсорных функций, речи, голоса и глотания. Функцию среднего уха исследуют особенно тщательно, так как развитие наружного уха тесно коррелирует с развитием среднего уха. Околоушные свищи или приложения, а также парез / паралич лицевого нерва могут сопровождать аномалии уха.
Кроме основного осмотра ушей (осмотр, пальпация, фотографическая документация), обращают внимание на любые анатомические особенности, которые могут увеличить риск или поставить под угрозу успешность операции среднего уха. К этим особенностям относятся нарушения функции слуховой трубы вследствие гипертрофии аденоидов, выраженное искривление перегородки носа, а также наличие расщелины нёба (и подслизистой).
Недостатки уха могут быть ассоциированы с синдромами; следовательно, изменения внутренних органов (например сердца и почек), нервной системы и скелета (например, шейного отдела позвоночника) должны быть исключены междисциплинарной командой, в которую входят педиатр, невропатолог, окулист и ортопед. Предоперационная оценка функции лицевого нерва обязательна, если планируют реконструктивную операцию среднего уха.
Аудиометрия
Аудиометрия является важнейшим функциональным исследованием у пациентов с ушными проблемами. Тяжелые недостатки наружного уха, такие как врожденная атрезия уха, часто случаются в сочетании с выраженными нарушениями среднего уха, могут касаться всех его структур. В таких случаях возникает кондуктивная тугоухость 45-60 дБ, часто можно обнаружить полную кондуктивную блокаду до уровня примерно 60 дБ.
В случаях односторонней врожденной атрезии уха раннее обследование слуха в вероятно нормальном противоположном ухе важно, чтобы выявить и исключить двустороннюю тугоухость. В зависимости от степени функциональных нарушений двустороннее поражение слуха может существенно помешать развитию речи. Таким образом, ранняя реабилитация является обязательной (сначала слуховые аппараты, при необходимости — хирургическая коррекция).
Читать также Серная пробка в ухе: симптомы, удаление в домашних условиях
Аудиометрия возможна даже у младенца. Физиологические исследования включают тимпанометрию (измерение импеданса), отоакустическую эмиссию (ОАЭ) и слуховые вызванные потенциалы (слуховые ответы ствола мозга). Для установления специфических пороговых значений дети около 3-х лет подлежат рефлекторным и поведенческим аудиометрическим обследованиям, тимпанометрии, измерению OAЭ и слухового ответа ствола мозга.
Объективные методы измерения (OAЭ и слуховой ответ ствола мозга) обеспечивают надежные результаты. У детей старшего возраста воспроизводимые результаты можно достичь с помощью проверки слухового ответа, используя традиционную тональную аудиометрию или поведенческую аудиометрию. Для точности аудиологическое обследование повторяют, особенно у детей раннего возраста и у больных с множественными пороками.
Вестибулологитическое обследование имеет дифференциально диагностическое значение. Нарушение вестибулярной функции не исключает наличие слуха.
Методы визуализации
Традиционная рентгенография имеет лишь небольшую ценность в диагностике пороков уха. Компьютерная томография высокого разрешения (high-resolution computer tomography (HRCT), КТВР) с ее четким изображением костных структур адекватна для отображения изменения наружного уха, наружного слухового прохода (НСП), среднего уха и сосцевидного отростка. Магнитно-резонансная томография (МРТ) лучшая для отображения перепончатого лабиринта, нервных структур внутреннего слухового прохода и мосто-мозжечкового угла. КТВР и МРТ используют в комбинации. Ультразвуковая диагностика не имеет никакого значения при пороках уха.
- Компьютерная томография.
КТВР височной кости с использованием костного алгоритма и толщиной срезов 0,5-1 мм подходит для оценки недостатков среднего уха. Традиционной проекцией является аксиальная плоскость, которая показывает обе височные кости и позволяет сравнить две стороны. Коронарные сканы являются полезным важным дополнением. Технологии спирального сканирования обеспечивают высокое пространственное разрешение без потери качества и дают возможность документирования анатомических структур, видимых вариантов и врожденных или приобретенных деформаций. Современные КТ позволяют реконструировать вторичные срезы на любом желаемом уровне в любой плоскости, а также создавать трехмерные структуры.
КТВР визуализирует распространенность системы пневматических клеток и расположения луковицы яремной вены, сигмовидного синуса и внутренней сонной артерии. Мало того, на КТВР видна цепь слуховых косточек, ход тимпанального и сосцевидного сегментов лицевого нерва, а также ширина внутреннего слухового прохода. Четкий контраст между костью и воздухом, а также высокое пространственное разрешение делает эту диагностическую процедуру совершенной для среднего уха.
Фиксацию цепи слуховых косточек не всегда можно выявить с помощью КТВР. Этим иногда можно объяснить нормальные КТ сканы у пациентов с кондуктивной тугоухостью. Стремя не всегда выявляют из-за его малого размера; только срезы не более 0,5 мм могут показать стремя полностью. Часто измеряют костную толщину свода черепа, в частности, в височной и теменной области у пациентов, которым запланировано установление усилительного устройства с костным проведением (bone-anchored hearing aid, ВАНА ). Также можно установить определенные анатомические особенности при планировании КИ.
Таким образом, КТВР не только свидетельствует о пригодности для операции, но также четко указывает на противопоказания. Пациентов с очень нетипичным ходом лицевого нерва в среднем ухе или тяжелыми нарушениями среднего уха не рассматривают для хирургического лечения.
- Магнитно-резонансная томография.
МРТ обеспечивает более высокое разрешение, чем КТВР. Мягкие ткани подробно отражаются с введением контрастного вещества (гадолиний-DTPA) и с помощью различных секвенций. МРТ непревзойденна в отображении мелких деталей в височной кости.
Недостатком является длительное время обследования (около 20 мин). Срезы должны быть очень тонкие (0,7-0,8 мм). Выраженные Т2-усиленные изображения (3D СISS секвенции) пригодны для тщательного изображения лабиринта и внутреннего слухового прохода. Например, ликвор и эндолимфа дают очень сильный сигнал, а нервные структуры (лицевой нерв, преддверно-улитковый нерв) дают очень слабый сигнал. МРТ обеспечивает отличные данные о размере и форме завитков, преддверия и полукружных каналов, а также о жидкостном содержании завитков. Волокнистая облитерация лабиринта может быть обнаружена с помощью градиентных изображений. Можно увидеть эндолимфатический пролив и мешочек, а также определить их размер.
МРТ — единственный метод демонстрации преддверно-улиткового нерва одновременно с оценкой внутричерепных сегментов лицевого нерва. Поэтому это обследование необходимо при планировании КИ.
Генетический анализ
Ушные деформации могут возникнуть в ассоциациях с генетическими синдромами. Поэтому пациенты с клиническим подозрением на наличие синдромов должны пройти молекулярное генетическое исследование. Также рекомендуют генетический анализ родителей пациентов по аутосомно-рецессивному или Х-связанному рецессивному заболеванию (гетерозиготное тестирование).
ДНК-мутации можно выявить с помощью лабораторного анализа образцов крови. Здоровых членов семьи без клинических признаков обследуют на наличие мутаций, чтобы определить вероятность заболевания. В случае семейного анамнеза пороков выполняют внутриутробное тестирование.
Кроме того, генетический анализ уместен в дифференциальной диагностике наследственных заболеваний (в том числе ушных пороков). Молекулярно-генетический анализ имеет смысл только тогда, когда причинные гены известны и когда диагноз приводит к терапевтическим последствий. В контексте молекулярно-генетического анализа должно быть подробное консультирование пациентов.