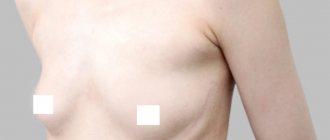
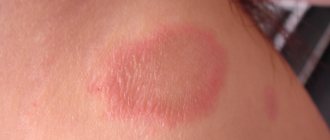
Серома послеоперационного рубца
Врачам очень часто доводиться выполнять срочные и сложные операции. Многие из них буквально спасают жизнь человека. Иногда случается, что после перенесенного хирургического вмешательства возникают осложнения в области шва. После механического рассечения кожи иногда происходит скопление лимфы в местах образования шрамов. Между пресечением капилляров и жировой прослойкой происходит большое скопление серозной жидкости. Когда ее объем сильно увеличивается, жидкость начинает просачиваться через ткани рубца, если они не очень плотные.
Это физиологическое явление доставляет много дискомфорта. Консистенция жидкости бывает вязкой либо жидкой. Обычно цвет у нее желто-соломенный, иногда серый с кровянистыми прожилками. Запаха она не имеет. Заболевание протекает с большой отечностью в области шва часто с болезненными ощущениями.
Зачастую серома появляется после пластических операций. Большинство таких осложнений через пару недель проходят сами собой. Однако после проблем с большим количеством жидкости, кожа начинает сильно отвисать. Все эти моменты доставляют дискомфорт и беспокойство. В результате таких осложнений пациент вынужден не раз посещать врача и длительное время восстанавливаться.
Такие осложнения не вызывают сильных болей. Иногда боль ощущается, если жидкости становится слишком много. Сразу распознать такое осложнение достаточно сложно.
Постоперационные рекомендации
Послеоперационный период после лапароскопии в стационарных условиях длится от 3 до 6 дней, в зависимости от сложности проведенной операции. В дальнейшем, пациента отправляется на амбулаторное лечение. Реабилитация после лапароскопической операции, как правило, проходит в ускоренном режиме. Швы, в зависимости от использованного хирургического материала, снимают на 7–10 день либо они рассасываются в организме самостоятельно.
Через месяц работоспособность восстанавливается полностью. В обязанности пациента входит выполнение всех рекомендаций по соблюдению режима и рациона. На протяжении месяца прооперированный человек не должен прибегать к тяжелым физическим нагрузкам. Нельзя делать силовые упражнения и поднимать тяжести. Тем не менее рациональная физическая активность показана уже со второго дня после операции, чтобы избежать развития спаечного процесса.
Одним из важнейших факторов является правильное питание в постоперационный период. В первые дни рацион должен состоять из некрепких бульонов, овсяного киселя. Находясь на амбулаторном лечении, пациент должен придерживаться облегченного питания. Диета основана на употреблении следующих продуктов:
- пюреобразные супы;
- речная и морская рыба, содержащая менее 8% жира;
- мяса индейки, курицы;
- белковый омлет и яйца, сваренные всмятку.
- обезжиренный творог, несоленый сыр;
- каши, макаронные изделия;
- картофельное, фруктово-ягодное пюре.
Устранить из рациона необходимо:
- жирное мясо;
- жирные соусы на майонезной основе;
- блюда из чечевицы, гороха, фасоли;
- выпечка из сдобного теста;
- острые и копченые продукты.
Категорически запрещается употребление алкогольных напитков. Грубая пища может вызвать затруднения и боли при ее переработке органами пищеварительного тракта. Обстипация (запор) негативно сказывается на самочувствии и состоянии послеоперационных швов. При проявлении данных симптомов рекомендуются слабительные препараты либо клизма.
Кроме укороченного восстановительного периода, прерогативами лапароскопии перед полостной операцией считаются: мизерная вероятность образования спаек (при условии выполнения пациентом рекомендаций врача), эстетичный вид шрамов (меньше чем через год последствия операции перестают быть заметными). При отсутствии противопоказаний лапароскопический способ хирургического вмешательства является предпочтительным.
Любое хирургическое вмешательство является большим испытанием для организма пациента. Связано это с тем, что все его органы и системы испытывают повышенную нагрузку, не важно, маленькая проводится операция или большая. Особенно «достается» коже, кровеносным и лимфатическим сосудам, а если операцию выполняют под наркозом, то и сердцу. Порой уже после того, как, казалось бы, все позади, человеку ставят диагноз «серома послеоперационного шва». Что это такое, большинство пациентов не знают, поэтому многие пугаются незнакомых терминов. На самом деле, серома не столь опасна, как, например, сепсис, хотя тоже ничего хорошего с собой не несет. Рассмотрим, как она получается, чем опасна и как ее нужно лечить.
Основные причины
После проведения операции отмечаются разные факторы, из-за которых образуется жидкость. Основной причиной является большая раневая поверхность и отслойка больших поверхностей подкожной клетчатки. Раневая поверхность связана с повреждением большого количества лимфососудов. Они не в состоянии так тромбироваться, как кровеносные. Это приводит к скоплению серозной жидкости, которая и является лимфой. Кровянистые выделения придают ей красный цвет.
А также есть и другие причины, вызывающие подобные осложнения после операции. К ним относятся:
- Травматичная работа с тканями — во время операции хирург должен мягко работать с тканями. Разрезы необходимо делать аккуратно в одно движение. Многочисленные разрезы приводят к большой площади поврежденных тканей, Это создает риск образования серомы.
- Воспалительный процесс — многое в послеоперационный период зависит от кожи и организма. Иногда процесс затягивания происходит с развивающимся инфекционным воспалением. В результате образуется лишняя лимфатическая жидкость.
- Лишний вес — очень часто люди с лишним жиром сталкиваются с плохим заживлением ран. Такая ситуация наблюдается у 75% пациентов этой группы.
- Ожог тканей — в этом случае происходит некроз и образуется жидкость воспалительного характера. Коагуляция во время операции должна применяться предельно точно.
- Сахарный диабет — при таком диагнозе повышается концентрация глюкозы в крови. Она создает препятствия для нормального восстановления поврежденных тканей.
- Плотный подкожно-жировой слой клетчатки — если толщина слоя превышает 5 см, то нужно быть готовым к появлению серомы. Чтобы избежать осложнений, необходимо перед оперативным вмешательством сделать липосакцию.
- Возраст — у пациентов пожилого возраста все обменные процессы происходят медленнее. В результате новые клетки образуются не так быстро.
- Гипертоническая болезнь — лимфа при высоком давлении в организме распределяется неравномерно.
Осложнения
Серома послеоперационного шва не всегда и не у всех проходит сама. Во многих случаях без проведенного курса терапии она способна нагноиться. Спровоцировать это осложнение могут хронические заболевания (например, тонзиллит или гайморит), при которых патогенные микроорганизмы по лимфососудам проникают в образовавшуюся после операции полость. А собирающаяся там жидкость является идеальным субстратом для их размножения.
Еще одно неприятное последствие серомы, на которую не обращали внимания, состоит в том, что подкожная жировая клетчатка не сращивается с мышечными тканями, то есть полость присутствует постоянно. Это приводит к ненормальной подвижности кожи, к деформации тканей. В таких случаях приходится применять повторное хирургическое вмешательство.
Симптомы и диагностика
При таком осложнении почти нет болевых ощущений. По этой причине серома долгое время может оставаться нераспознанной. Однако наблюдаются следующие симптомы:
- ощущение переливания жидкости в области шва на животе;
- из-за отека может быть отечность в нижней части живота, иногда такой отек увеличивается и потом снова уменьшается;
- напряжение или болезненность в области скопления лимфатической жидкости;
- в положении стоя могут усиливаться неприятные ощущения тянущего характера;
- в области наибольших скоплений лимфы заметно покраснение кожи;
- повышение температуры тела до 37−37,5 и утомляемость, слабость.
Диагностируется серома двумя способами: с помощью инструментов и осмотра. При последнем способе хирург осматривает пациента методом пальпации. Сразу становится заметно, как жидкость перетекает с одной части в другую.
Второй способ — это УЗИ, с помощью которого хорошо заметна скопившаяся жидкость. Она собирается между жировой клетчаткой и передней брюшной стенкой.
Способы лечения
Лечение такого осложнения обычно проводят двумя способами — хирургическое и медикаментозное, оно более консервативное. Рассмотрим оба варианта лечения.
При хирургическом методе делают пункцию, чтобы удалить серозную жидкость. Почти в 90% случаях такой процедуры достаточно, чтобы полностью удалить жидкость. Хирург проводит процедуру с помощью шприца. Объем откаченной жидкости может быть разным, от 25 мл до 600 мл. Рекомендуется выполнять откачивания каждые 2−3 дня, чтобы полностью избавиться от проблемы. Обычно достаточно 3−7 пункций до полного устранения. Если ситуация более сложная, тогда может понадобиться и большее количество пункций — до 10−15 и больше. Почти всегда после проведения таких манипуляций количество серозной жидкости уменьшается и затем вовсе исчезает.
У пациентов с толстой жировой прослойкой иногда такая процедура бесполезна, она не помогает решить проблему. У них серома достигает больших размеров. Для этого необходимо применять дренаж с активной аспирацией. С помощью дренажа жидкость постоянно отходит. Постепенно ее становится все меньше, в результате чего полость закрывается. Все срастается и серома исчезает. В этом случае необходимо также проводить и медикаментозное лечение.
Профилактические меры и медикаментозное лечение
Профилактика основана на соблюдении всех правил и принципов хирургии. Следует носить обязательно компрессионное белье из трикотажа в послеоперационный период в течение 2-х месяцев. Также это может быть бандаж либо эластичный бинт. В первые две недели после операции пациент должен воздерживаться от любых физических нагрузок. Они намного увеличивают риск развития осложнения.
Профилактика
Со стороны медперсонала профилактические меры заключаются в точном соблюдении хирургических правил проведения операции. Врачи стараются щадяще выполнять электрокоагуляцию, меньше травмировать ткани.
Со стороны пациентов профилактические меры должны быть такие:
- Не соглашаться на операцию (если нет в этом срочной необходимости), пока толщина подкожной жировой клетчатки достигает 50 мм и более. Это значит, что сперва нужно сделать липосакцию, а по истечении 3-х месяцев проводить операцию.
- После хирургического вмешательства носить качественный компрессионный трикотаж.
- Не менее чем на 3 недели после проведенной операции исключить физические нагрузки.
Врач-хирург высшей квалификационной категории. Стаж работы в плановой и экстренной хирургии 26 лет.
Окончил Куйбышевский медицинский институт в 1990 году по специальности лечебное дело. Интернатура по хирургии в Областной больнице №1 Ульяновска.
Проходил неоднократное усовершенствование и повышение квалификации на базах УлГу, г. Пензы, Н-Новгорода по темам: «Актуальные вопросы неотложной хирургии органов грудной и брюшной полостей», также в Санкт Петербурге по «Эндовидеохирургия органов брюшной полости и забрюшинного пространства».
Проводит различные виды плановых и экстренных оперативных вмешательств, операции при гнойных процессах.
За время работы овладел различными техниками оперативного вмешательства:
- удаление доброкачественных опухолей кожи и подкожной клетчатки (атеромы, липомы, фибромы и т.д.) различных локализаций;
- вскрытие абсцессов, флегмон, панарициев, некрэктомии различных локализаций, включая ампутацию и экзартикуляцию как пальцев, так и конечностей (верхних и нижних), напр. при диабетической или атеросклеротической гангренах;
- различные виды грыжесечений при паховых, бедренных, пупочных, послеоперационных грыжах, как натяжной, так и ненатяжными видами пластик;
- резекции желудка по Б-1, Б-2 с различными видами анастомозов;
- холецистэктомия (лапаротомная) с различными видами как наружного, так и внутреннего (ХДА) дренирования холедоха;
- опыт проведения лапароскопических операций небольшой, в основном ассистенции при холецистэктомиях, аппендэктомиях;
- аппендэктомия;
- ушивание перфоративных язв желудка и ДПК;
- спленэктомия;
- резекция тонкой и толстой кишок с различными видами кишечных анастомозов при различных состояниях (обтурационные и спаечные кишечные непроходимости и т.д.), гемиколэктомии;
- лапаротомии при различных повреждениях внутренних органов (ушивание ран печени, ран кишечника, брыжейки, поджелудочной железы и т.д.);
- другими видами экстренных вмешательств на органах брюшной полости.