Ксероз, он же ксеродермия – симптом, основными признаками которого являются — сильная сухость кожи, ее шероховатость, а иногда и наличие на коже отрубевидных чешуек.
Главная причина сухости кожи кроется в нарушении работы сальных желез (гипофункция). Недостаток, или отсутствие выработки кожного сала (жира), которое собственно является защитным слоем кожного покрова от агрессивной внешней среды, а также, которое поддерживает водный баланс кожи, приводит к пересыханию кожи и ее уязвимости перед различными инфекциями. При недостатке кожного сала в необходимом количестве, кожа не только пересыхает, она также стягивается, шелушатся, морщинится.
Замечено, если у человека кожа сухая и очень сухая, морщины у него появляются гораздо раньше, когда иных признаков старения даже и не видно. Конечно, не последним фактором, который приводит к преждевременным морщинам кожи, являются солнечные лучи, которые дополнительно сушат кожные покровы.
Ксероз – это сухость кожного покрова, доставляющая дискомфорт и неприятные ощущения. Другое название – ксеродермия. Заболевание имеет код по МКБ-10 L85. Пересыхание происходит из-за недостатка влаги, связанного с возрастными изменениями, заболеваниями или побочными действиями медикаментозных препаратов. Ксероз кожи негативно влияет на эмоциональное состояние человека, создает трудности в бытовых вопросах. Сухость не исчезает при смазывании кремами и увлажняющими маслами.
Кожу называют самым крупным и жизненно необходимым человеческим органом. В её строение входят:
- эпидермис;
- дерма;
- подкожная ткань;
- жировая подкожная ткань.
Уникальная структура позволяет выполнять разные функции, производить обменные, выделительные, терморегуляторные жизнедеятельные процессы. Дефекты на теле создают косметические проблемы, а также свидетельствуют о развитии болезней в организме.
Причины ксероза
Сухая кожа в возрасте до 25-30 лет — это проблема, полученная по наследству.
В случае же приобретенного ксероза кожи причины могут быть разными и по фото можно определить, как развивалась болезнь.
Проблема приходит постепенно, с годами. Способствуют этому:
- Неблагоприятный климат. Излишние холод и жара — одни из главных врагов кожи. В холод воздух теряет много влаги, а в жару — солнцеизлучение разрушает коллаген и эластин, которые отвечают за упругость кожи.
- Бытовая техника. Обогреватели и кондиционеры иссушают эпидермис — верхний кожный слой.
- Вода. Когда человек выходит из воды, последняя остается на теле и начинает испаряться. Испаряясь, она уносит с собой влагу из слоев кожи. Поэтому нельзя часто купаться, принимать душ или ванну.
- Гигиенические средства. Многие из них содержат агрессивные вещества. Они разрушают защитный барьер кожи — водно-липидный слой. Не стоит использовать косметику, в составе которой есть сульфаты и спирт. Также не следует злоупотреблять пилингом.
- Вредные условия работы. Работа на производстве, например, на металлургическом заводе, неблагоприятна для организма в целом. Кожа реагирует в первую очередь.
- Нарушение режима. Нерегулярный сон и беспорядочное питание взывают преждевременное старение кожи. Из-за обезвоживания организма и недостатка витаминов. Так, витамины А и Е активно участвуют в обновлении всех слоев кожи.
- Проблемы с обменом веществ. Способствует гормональному дисбалансу и неправильному усвоению питательных веществ.
- Нездоровая щитовидная железа. Она влияет на деятельность потовых и сальных желез, а также на гормональный баланс.
- Заболевания ЖКТ. А также диабет, гепатит и рак любого типа.
- Прием глюкокортикоидных препаратов. В течение длительного времени.
Отдельно стоит упомянуть о вредных привычках. Крепкий чай, кофе, спиртное и сигареты — не лучшие друзья вашей коже. В них много токсичных элементов, которые загрязняют сосуды, нагружаю печень и препятствуют циркуляции влаги в организме.
Пигментная ксеродерма: фото, причины, симптомы и тип наследования
Пигментная ксеродерма – это наследственная генетическая патология, которая заключается в затруднении регенерации ДНК кожи на молекулярном уровне. Кожа становится слишком чувствительной к ультрафиолетовому солнечному излучению, отсутствуют ферменты, нейтрализующие вредное воздействие.
Это редкий недуг, развивается примерно у одного из 250 000 человек. Поражает людей, проживающих в государствах Средиземноморского побережья Африки, Среднего Востока. Генетическая природа заболевания связана с тем, что предрасположенность к патологии возникает, когда по религиозным или иным соображениям разрешаются браки между близкими родственниками. В организме возникает рецессивный ген.
Причины возникновения
Из всех форм онкологии 10% приходится на рак кожи. В 90% случаев он наблюдается на участках тела, не скрытых одеждой. Поэтому основы пускового механизма для рака кожи – ультрафиолетовое облучение.
Если организм функционирует нормально, то повреждённая облучением ДНК должна восстанавливаться. Восстановление происходит несколькими способами. Первый способ – повреждённый элемент ДНК распознается в цепи, удаляется (вырезается) при помощи РНК-полимеразы.
Одновременно синтезируется новый элемент на базе неповреждённой шаблонной ДНК, вшивается на место удалённого.
Второй механизм – это исправление повреждённой ДНК при помощи семи и более ферментов, он носит название фотореактивация.
С возрастом способность к восстановлению снижается, а повреждённых элементов ДНК становится всё больше. Это сопровождается изменениями вида онкогенных мутаций, генетика стимулирует рост онкологических новообразований.
Заболевание характеризуется отсутствием восстановления ДНК.
Можно выделить следующие причины его возникновения:
- Аутосомный ген.
- Недостаток в тканях тела УФ-эндонуклеаза либо полное отсутствие.
- Недостаток РНК-полимеразы под действием ультрафиолетовых лучей определённой длины.
- Повышение уровня порфиринов и наличие фотосенсибилизации.
Наблюдается аутосомно-рецессивный тип наследования. По проведенным исследованиям генетическая коррекция пигментной ксеродермы представлялась в применении ретровирусных векторов, однако исследования зашли в тупик, поскольку примеры лечения характеризовались онкологическими новообразованиями.
Клиника и симптоматика
Первые признаки появляются в раннем детстве. Выделяют три стадии:
- 1 стадия: в возрасте 2-3 лет на оголенных участках тела от солнца возникают шелушащиеся пятна, после они сменяются на гиперпигментацию, веснушки. Дальнейшее ультрафиолетовое облучение усиливает симптомы.
- 2 стадия: через 2-5 лет на повреждённых участках кожи наблюдаются признаки атрофии кожи, звездочки из сосудов и гиперпигментация отдельных участков, цвет кожи становится пятнистым. Появляются язвы, имеющие хронический лентикулярный характер, на их месте возникают корки и разрастания бородавок. Уже страдает не только кожа, но и хрящевая ткань (нос, уши), соединительная ткань, имеющая ретикулярный характер. Изменяется внешность, меняется форма рта, носа, ушей. Глаза также поражены: возникают блефариты. Веки выворачиваются, ресницы становятся редкими, выпадают, прекращают расти, роговица мутнеет. Больной страдает повышенным слезотечением и светобоязнью.
- 3 стадия: пик заболевания – подростковый и юношеский возраст. На этой стадии возникают различные новообразования кожи, преимущественно злокачественные. Возникают предраковые формы: лентиго, меланоз предраковый ограниченный. Наибольшей склонностью к перерождению отличаются разрастания бородавок. Они имеют повышенный уровень онкогенных мутаций и метастазирования в ближайшие внутренние органы.
Выделяется неврологическая форма болезни. Помимо кожных проявлений она отличается умственной отсталостью, другими признаками. Это синдромы, названные по имени исследователей: Рида и Де Санктиса-Каккьоне.
Первый синдром отличает замедленный рост костей, микроцефалия, отставание в развитии.
Ксеродермическая идиотия – синоним Де Санктиса-Каккьоне обнаруживает более тяжёлое течение и характеризуется признаками:
- уменьшение костей черепа;
- разные степени слабоумия;
- недоразвитие мозга;
- появление судорожных припадков;
- парезы и параличи;
- врождённая глухота;
- замедление роста костей и конечностей;
- неразвитость репродуктивных органов и замедление полового созревания;
- расстройства координации и рефлексов;
- невозможность выносить ребёнка при достижении детородного возраста.
Диагностика
Основным методом диагностики является обследование кожи монохроматором. Этот прибор широко используется для определения чувствительности кожного покрова человека к ультрафиолету.
Второй метод – биопсия – исследования лабораториями тканей из новообразований на коже.
Выбирают новые, типичные новообразования, удаляют скальпелем, пункционно или используя электрохирургические методы.
Небольшие элементы срезают целиком, а большие иссекают клиновидно, вместе с некоторым количеством здоровых клеток, таким образом, формируют биоптат. Пунктат из свежего образования берут полой иглой.
Образцы передают на гистологическое исследование. Гистология дает возможность сделать вывод о необходимости дальнейшего лечения, его характере, позволяет обусловливать прогноз заболевания.
Гистоморфологический анализ может выявить стадию заболевания, определить, насколько глубоко поражены ткани, какое состояние здоровых клеток.
После исследования дается микроскопическое описание, гистологическое и нозологическое заключение.
Xeroderma pigmentosum на руках
Проведение дифференцированного диагноза позволит отличить Xeroderma pigmentosum от радиационного дерматита, хотя клинические картины схожи.
Дифференциальная диагностика необходима с наследственными и врождёнными заболеваниями: лентигинозом, врождёнными дискератозом и пойкилодермией Томсона, идиопатической атрофодермией Пазини-Пьерини.
Наследственный лентигиноз характеризуется гиперпигментацией без признаков атрофических изменений.
Врождённым дискератозом страдают исключительно мужчины, ксеродерма поражает одинаково лиц любого пола. Фотосенсибилизация, локализация поражений на открытых участках не происходит. Проявления заболевания возникают тогда, когда большинство страдающих пигментной ксеродермой уже умирают либо достигают 3 стадии.
Врождённый дискератоз характеризуется лейкокератозом языка, щёк, неба, апластической анемией, которая не наблюдается при данном недуге. Изменения дермы дистрофического характера, обнаруженные при гистологическом исследовании, не отмечаются при дискератозах.
Врождённая пойкилодермия Томсона характеризуется распространением поражений под одеждой. Признаки атрофии кожи выражены не так значительно, хрящи не поражаются, внешность больного страдает в меньшей степени.
Врождённая пойкилодермия с бородавчатым гиперкератозом характеризуется повышенной восприимчивостью к солнцу. Но сопровождается также кератодермией и признаками, характерными для неврологических форм Xeroderma pigmentosum.
Атрофодермия Пазини-Пьерини характеризуется разнообразными очагами, с дальнейшими атрофическими проявлениями. Отсутствует возможность регресса.
Поражения кожи имеют резкие контуры, поверхность гладкая. Цвет высыпаний от коричневатого до синеватого, чаще розовый или фиолетовый. Характерен постепенный переход в неповреждённую кожу.
Высыпания чаще всего локализуются под одеждой на спине и груди.
Важнейшим клиническим признаком является гиперпигментация, возможно медленное хроническое течение болезни, медленно прогрессирующий характер.
Болезнь возникает чаще у женщин, возраст заболевших 20-40 лет. Иногда страдают пожилые люди, но чаще до этого возраста больные xeroderma pigmentosum не доживают.
Лечение
Клинические рекомендации гласят, что первую стадию болезни лечат амбулаторно под наблюдением дерматолога. Используют преимущественно синтетические средства против малярии. Они способствуют снижению восприимчивости кожи к излучению ультрафиолета.
Укрепление иммунитета больного происходит при помощи витаминов: РР, А, B.
Кортикостероидные мази используют для устранения шелушения, это крем Имиквимод, мазь фторурациловая. Бородавчатые разрастания мажут цитостатическими мазями, они препятствуют их дальнейшему росту. Внутрь применяют 13-сретиноевую кислоту, в ней содержится изотретиноин.
При необходимости применяются антигистаминные средства. Внутривенно вводят десенсибилизирующие вещества: хлористый кальций раствор 10%, тиосульфата натрия.
Пациент живет без солнца, необходимо принимать препараты кальция и витамин D. Для глаз применяют капли с глюкокортикостероидами, такие как Максидекс. Постоянно капают капли типа Искусственной слезы или Офтагеля.
Состояние больных немного улучшается после использования ферментов репортативных: ДНК-фотолиаза, бактериофаг-T4-эндонуклеаза местно.
В период наиболее агрессивного солнца используют фотозащитные спреи и мази с наибольшими фильтрами, салоловую или хининовую мазь.
Больные с неврологической формой лечатся в узкоспециализированном стационаре с участием невропатолога и онколога.
Если бородавки перерождаются в злокачественные новообразования, пациента наблюдает онколог. Хорошо, если больного будут одновременно наблюдать: дерматолог, невропатолог, офтальмолог, онколог, тогда удастся чуть замедлить перерождение разрастаний, пока они не примут злокачественный характер.
Папилломатозные разрастания бородавок имеют повышенную возможность озлокачествления, поэтому необходимо скорейшее удаление наростов. Используются три метода лечения. Криодеструкция – замораживание жидким азотом.
Терапия лазером – это направленное движение луча на участок кожи. Оно происходит только на поражённые области, чистый кожный покров не затрагивается. Электрокоагуляция означает прижигание бородавок с помощью электрического тока.
Прижигаются кровеносные сосуды вокруг, поэтому кровотечений не возникает.
Прогноз и профилактика
Прогноз неблагоприятный. Длительность болезни – 10-20 лет, потом молодой пациент умирает. Быстрая постановка диагноза, соблюдение мер защиты продлевает жизнь до 40 лет, очень немногие доживают до 50 лет, единицы – до 70 лет. Но все же 75% детей не доживают до 15-летнего возраста.
Изучение патогенеза заболевания дает пищу для исследований, выявляющих случаи предрасположенности к заболеванию, перспективные пути лечения. Однако лекарственных препаратов для адекватной терапии нет.
Можно только облегчать состояние больных при помощи витаминов и мазей.
Важна профилактика для уменьшения негативного действия ультрафиолета, снижения риска возникновения новообразований, перерождающихся в злокачественные.
Пациента наблюдают педиатры, дерматологи, позднее присоединяется окулист. Невролог участвует в лечении сложных форм болезни. На третьей стадии – консультации и наблюдение онколога. Наблюдение психолога важно с необходимостью вести закрытый образ жизни, связанными с этим проблемами с общением, внешним видом в результате прогрессирования болезни.
На улицу выходить только вечером или ночью. Днём надевать закрытую одежду из плотной ткани, панаму или шапку, очки от солнца со щитками по бокам. Для открытых участков кожи применяют специальные мази, кремы с самой высокой защитой SPF.
Окна, как дома, так и в автомобиле, закрыть светозащитными пленками или тонировкой.
Больным противопоказано взаимодействие с канцерогенными факторами:
- табак;
- излучения;
- токсины плесневого грибка;
- растворители, нефтепродукты, асбест, прочие вредные химические вещества.
Важна правильная диагностика перерождения проблемных участков кожи в доброкачественные и злокачественные образования. Их быстрая ликвидация хирургическим путём, при помощи криодиструкции, лазера, электрокоагуляции и удаление опухолей и метастазов во внутренние органы продлевают жизнь.
Источник: https://onko.guru/termin/pigmentnaya-kseroderma.html
Ксероз. Симптомы
Проявления ксероза кожи специфичны:
- Стянутость кожи;
- Повышенная чувствительность;
- Частые раздражения и высыпания;
- Покраснения;
- Незаметные поры;
- Огрубение кожной поверхности;
- Шелушения и трещинки (особенно в областях сгибов).
Люди ксерозом страдают от зуда и постоянной стянутости кожи. Иногда появляется жжение. Признаки обостряются после контакта эпидермиса с водой и сухим воздухом.
В целом, данное заболевание включает четыре стадии развития. По их описанию также можно определить наличие у себя ксероза и его развитие:
- Стадия первая. Основной критерий — функциональные нарушения. Кожа теряет свои защитные свойства. Присутствуют сухость и стянутость, которые не доставляют особого дискомфорта. Пока проблема решается увлажняющими кремами и этого достаточно. Часто стянутость ощущается во время мимических движений. Морщин не появляется. Иногда появляются шелушения — после контакта с водой, солнцем или сухим воздухом.
- Стадия вторая. Появление и развитие гиперкератоза. Сухость и стянутость присутствуют всегда. Даже после крема. Доставляют значительный дискомфорт. Начинают появляться мелкие морщинки. Шелушения становятся заметными. Чувствительность кожи возрастает и дает о себе знать даже при незначительных воздействиях: контакт с теплой водой, нахождение в помещении с работающим кондиционером. Время от времени беспокоят зудящие ощущения и покраснения. Верхний кожный слой (эпидермис) истончается, нарушается его целостность, появляется гиперкератоз (нездоровое эпидермальное утолщение).
- Стадия третья. Дермальная гипотрофия. Шелушения — крупные. Морщины — более явные. Особенно на лице (мимические морщины). Деформация дошла до дермального слоя (глубже эпидермиса). Любые кремы не действуют. Кожа неэластична и смотрится натянутой. Жесткая и грубая на ощупь. Трескается. Чувствительность повышается в несколько раз, появляются воспаления.
- Четвертая стадия. Атрофия эпидермального и дермального слоев. На коже могут образовываться язвы трофического типа. Проявляются признаки преждевременного старения.
Читать также Натуральные средства от экземы
Ксеродермия – лечение, симптомы и фото
Ксеродермия или ксероз кожи – одна из разновидностей обыкновенного ихтиоза, которая отличается легким протеканием, положительным прогнозом и хорошей реакцией на лечение.
Она принадлежит к группе аутосомно-доминантных генетических заболеваний, а значит, наследуется от родителей. Другое название – абортивный ихтиоз.
При данной болезни наблюдается расстройство кератоза, нарушается нормальная структура рогового слоя кожи, в результате чего она шелушится и покрывается мелкими отрубевидными чешуйками.
Сложно подсчитать точный процент пациентов, страдающих от данной проблемы, так как многие люди думают, что шелушение – это следствие чрезмерной сухости тела, поэтому не обращаются к врачу.
Симптомы ксероза кожи
Главные симптомы – сухая шероховатая кожа и мелкие отрубевидные чешуйки, расположенные на локтях и коленях, иногда – на ягодицах. Эти чешуйки имеют светлый цвет и легко отделяются от здоровых покровов.
Кожа больного склонна к покраснениям, с повышенной чувствительностью реагирует на внешнее воздействие (может появиться зуд и жжение после нанесения косметики и спирта, контакта с холодным воздухом, трения). После водных процедур возникает чувство стягивания.
Разгибательные поверхности локтей, коленей и пальцев рук могут сильно огрубевать и даже трескаться.
Ксеродермия (ксероз кожи) у детей обычно проходит после наступления половой зрелости. Однако такие люди должны на протяжении всей жизни заботиться о теле, питать и увлажнять его.
Диагноз ставится врачом-дерматологом на основании клинической картины и сбора анамнеза.
Статья в тему: Фолликулярный поверхностный ихтиоз (кератоз)
Лечение ксероза кожи
К сожалению, как и большинство заболеваний генетического происхождения, при абортивном ихтиозе может применяться только симптоматическое лечение. Оно не устраняет причину, но помогает улучшить качество жизни (кожа становится более красивой, что очень важно для пациенток женского пола).
Пероральные препараты
Наиболее эффективными пероральными препаратами признаны ароматические ретиноиды. В тяжелых случаях их следует принимать всю жизнь, потому что после прекращения терапии симптомы возвращаются.
Так как ароматические ретиноиды могут давать значительные побочные эффекты во время лечения, врач пытается определить самую низкую эффективную дозу, чтобы свести к минимуму негативные последствия.
Противопоказаниями для введения данных агентов являются нарушения печени, чрезмерная концентрация витамина А в организме и высокий уровень холестерина.
Местные препараты
Ксероз кожи (Ксеродермия) требует регулярного использования отшелушивающих мазей, содержащих салициловую кислоту, гликолевую кислоту и мочевину. Они наносятся на пораженные зоны (локти и колени). Лучше всего с неприятными симптомами справляются такие препараты:
- Кератолит;
- Кератолан;
- Дипросалик;
- Бенсалитин;
- Уреотоп.
Также полезны ванны из теплой воды с добавлением соды или соли (концентрация — около 3 процентов), а также коллагеновые ванны. После процедуры коллагеновой ванны кожа покрывается тонким слоем, который сохранят влагу в эпидермисе, устраняет сухость и шелушение.
На ночь рекомендуется делать компрессы с водным раствором пропиленгликоля. Средство наносится на локти и колени, сверху заматывается клеенкой.
Ухаживать за телом нужно также с помощью косметических кремов, масел и лосьонов. Наносите их каждый день, желательно после водных процедур. Облегчение пациенту приносят умеренные солнечные ванны, санаторно-курортное лечение, талассотерапия.
Лечение народными средствами
Вы можете использовать все народные средства, которые борются с чрезмерной сухостью эпидермиса. Вот несколько популярных рецептов.
- Несоленое свиное сало смешивается с травой череды и цветками календулы. Далее все это нужно проварить на водяной бане 2 часа, процедить и охладить. У вас получится смягчающая мазь.
- Трава хвоща полевого, цветки бархатцев и цветки ромашки смешиваются в равных частях (по стакану) и провариваются в небольшом количестве воды. Этот отвар добавляется в ванну.
- Облепиховое масло с мёдом и соком алоэ – отличный бальзам для пересушенных участков тела. Держите его полчаса, затем смойте теплой водой.
Наверняка вы найдете еще немало натуральных средств, которые снимают неприятные симптомы.
Прогноз и осложнения ксероза кожи
Ксеродермия не влияет на продолжительность жизни, поэтому прогноз во всех случаях благоприятный. Осложнения могут возникнуть, если пациент игнорирует правила ухода за кожей и не обрабатывает шелушащие места.
На месте чешуек появляются огрубелости и трещины, они могут краснеть и зудеть. Эпидермис в этом месте немного темнеет, становится чувствителен к механическим воздействиям. Это неприятно, но не смертельно.
При соответствующем лечении данные осложнения исчезают.
Профилактика ксероза кожи
Ввиду того, что недуг имеет генетическую природу, его предотвратить невозможно. Но пациенты должны проводить профилактику рецидивов, не допускать, чтобы состояние кожи ухудшалось.
С этой целью используются методики, о которых мы уже рассказали в данной статье.
Особое внимание профилактике нужно уделить при смене времен года, нервном стрессе и любых изменениях в организме (например, при беременности или диете).
Ксероз кожи головы
Частное проявление ксеродермии — ксероз кожи головы, причины и лечение которого определяет врач.
В большинстве случаев этому способствует гормональный дисбаланс. На втором месте — неправильно подобранная уходовая косметика.
Прежде чем идти в больницу, следует попробовать решить проблему самостоятельно:
- Сменить шампунь на более мягкий — безсульфатный. Или прибегнуть к мытью головы бальзамом для волос. В последнем не должно быть силиконов.
- Отказаться от фена. И прочих приборов и инструментов, которые травмируют волосы и кожу головы.
- Пить больше воды. Чтобы восполнить недостающую организму влагу.
- Использовать увлажняющие маски для кожи головы. Продаются в аптеке.
А также учитывать общие советы по лечению ксероза.
Ксероз у детей
Причины ксероза кожи у детей различны, и лечение зависит именно от их характера.
Итак, причины ксероза кожи у детей могут быть следующими:
- аллергия;
- эндокринологические нарушения;
- слабый иммунитет.
В большинстве случаев все это передается с генами. Для выявления причины стоит посетить соответствующих специалистов.
Допустимо использовать специальную детскую косметику. Например, увлажняющие и успокаивающие кремы. Иногда доктор может прописать медикаменты.
Для борьбы с напастью самостоятельно, родителям можно порекомендовать «подручные» меры. Это улучшит состояние кожного рельефа ребенка (примеры ксероза кожи у детей фото).
- начать закаливание (если нет противопоказаний);
- привить любовь к гигиене;
- улучшить питание (свежие натуральные продукты, больше овощей, прием пищи в одинаковое время);
- наладить режим (каждый день просыпаться и отходить кл сну в одно время);
- обеспечить здоровый сон (8-9 часов в сутки, в абсолютной темноте, в предварительно проветренном помещении);
- увлечь спортом (например, отдать в какую-либо спортивную секцию).
Также растущему организму принесут пользу регулярное проведение время на свежем воздухе. Однако активного солнца лучше избегать.
В целом же, ксероз кожи у детей аналогичен взрослому, независимо от причины, поэтому подход к терапии аналогичен.
Причины возникновения
Ранее было сказано, что это наследственное заболевание. За развитие пигментной ксеродермы отвечает аутосомный ген, приводящий к врожденному дефекту эксцизионной репарации, что связано с отсутствием активности УФ-эндонуклеазы.
В культуре клеток здорового человека после облучения УФ-лучами в дозе 10 Дж/м через 20 часов из ДНК исчезает до 90% тиминовых димеров (со скоростью 40000 димеров в час), в то время как в клетках больных XPI димеры вообще не удаляются из ДНК.
Не установлено достоверно, кто виновен в передаче аутосомного гена – по материнской или отцовской линии. Но это всегда следствие близкородственных связей, начиная с 5-го поколения.
Лечение ксероза
При лечении ксероза кожи стоит брать во внимание все факторы, которые способны вызвать эту болезнь. Лечение должно быть комбинированным: медикаменты в сочетании с правильным образом жизни и грамотно подобранной косметикой. Также можно добавить народные методы.
Из медикаментозной терапии рекомендуют:
- Увлажняющие наружные средства (такие как глицерин и гиалуроновая кислота). Они удерживают в организме влагу и притягивают ее извне. Способствуют лучшему делению клеток — обновлению кожи.
- Увлажняющие и успокаивающие кремы, гели и мази (обычно они включают в состав мочевину, салициловую и молочную кислоты). Они смягчают поврежденную область эпидермиса и удаляют омертвевшие чешуйки.
- Средства с содержанием кортикостероидов (показаны только при серьезных проблемах и выписываются дерматологом);
- Препараты с антибиотиками (в случае проникновения через кожу инфекции).
Немного о здоровом образе жизни:
Правильное питание гармонизирует водный баланс. Поэтому питанию следует уделить максимум внимания. Стоит отказаться от полуфабрикатов — они содержат много соли и консервантов.
Последние не только способствуют быстрому уходу влаги из организма, но и нарушают метаболические процессы. Кроме того, там мало натуральных витаминов.
Как лечить?
Терапию заболевания проводит врач-ревматолог.
биохимические и общие анализы крови, тесты на аутоантитела, холестерин, билирубин, креатинин, мочевину, а также рентгенологическое и ультразвуковое исследование внутренних органов.
В соответствии с полученными результатами и степенью тяжести болезни доктор разрабатывает план лечения и дает клинические рекомендации своим пациентам.
- важно избегать переохлаждений и резких изменений температуры воздуха, ветров, прямого воздействия солнечных лучей, контакта с бытовыми чистящими средствами.
- нужно отказаться от курения, приема алкоголя, длительного пребывания в открытых водоемах, бассейнах, от посещений бани или сауны.
- в питании следует избегать острых, пряных, соленых, сильно охлажденных продуктов.
Из лекарственных средств в лечении применяются сосудорасширяющие, противовоспалительные, антисекреторные препараты. А также иммунодепрессанты, ферменты и стероидные гормоны.
Физиотерапиявключает: лечение лазером, электрофорез, ультразвук, озокеритовые и парафиновые аппликации, грязевые обертывания, минеральные ванны.
При обычном течении заболевания люди со склеродермией живут долго. А вот при прогрессирующем развитии болезни погибает 1 человек из 8-ми. Поэтому очень важно начать своевременное лечение и строго выполнять все врачебные рекомендации.
Ксероз. Диета
Чтобы сухая кожа чувствовала себя лучше, стоит включить в меню эти продукты:
- морепродукты (содержат много полиненасыщенных жирных кислот);
- овощи и фрукты с богатым содержанием витамина С (антиоксидант, отвечающий за обновление кожи);
- овощи и фрукты красного и зеленого цветов (содержат бета-каротин, преобразующийся в витамин А. Это серьезный антиоксидант, не позволяющий клеткам разрушаться);
- чистая свежая вода (суточная норма женщин — от 30 мл на кг веса, мужчин — от 40 мл на кг веса в сутки).
Народные рецепты:
- Глицериновая ванна. Восстанавливает эпидермальный покров. В ванну с теплой водой добавляют 0,5 стакана натурального глицерина (не технического). Принимать 10-15 минут.
- Медово-масляная ванна. Литр молока подогревают без закипания. Добавляют туда 200 г натурального меда (не магазинного, лучше приобретать у пасечников). Смешивают и плавно вводят 1 столовую ложку миндального масла. Смесь выливают в ванну с теплой водой. Принимать — 10-15 минут. Смягчает кожу.
- Оливковая маска. Смешать по 2 столовые ложки масло оливок и меда. Нанести на влажную кожу после душа или ванной. Держать 20 минут. Смыть теплой водой. Смягчает и увлажняет кожу.
Как вылечить ксеродерму
Если известен диагноз – ксеродерма, то нужно обязательно придерживаться рекомендаций врача. Они зависят от тяжести заболевания, результатов анализов и общего состояния пациента, и должны быть назначены в индивидуальном порядке.
Первичные признаки заболевания требуют периодического осмотра врача, поэтому допускается их амбулаторное лечение, с посещением медицинского учреждения для контрольного осмотра. В случае подозрения или появления симптомов осложнения заболевания пациенту требуется нахождение в стационаре и соответствующее лечение.
При этом может быть назначено терапевтическое лечение – лекарства, позволяющие снизить чувствительность кожи к ультрафиолетовым лучам: «резохин», «делагил», или «хингамин». В некоторых случаях полезными могут быть солнцезащитные средства – мази, крема. Дополнительно могут назначаться мази с кортикостероидами при активном шелушении кожи или цитостатиками при бородавчатых разрастаниях. Иногда используются антигистаминные препараты – «тавегил», «димедрол» или «супрастин».
При обнаружении злокачественных образований лечение назначает врач онколог. В некоторых случаях может потребоваться хирургическое вмешательство. Этот же метод может применяться в случае необходимости удаления бородавчатых образований.
Не последнее место в лечении ксеродермы должно занимать укрепление иммунитета человека – могут применяться различные витаминные комплексы с содержанием витаминов А, РР, В и других.
Профилактика ксероза
Для предупреждения ксероза стоит учитывать ряд условий:
- Правильный сон необходим человеку. Он восстанавливает ресурсы организма и, соответственно, клетки кожи.
- Пища имеет первостепенное значение. Это — «строительные блоки» организма. Кожа формируется под влиянием множества факторов, но основной ее ресурс — то, что мы потребляем. Полуфабрикаты и сладости не дают коже того, что ей действительно требуется.
- Перегрев и переохлаждение вредны. Это относится к агрессивным факторам окружающей среды, которые заставляют кожу «защищаться».
- Вредные привычки губят организм. Начиная от курения и заканчивая привычкой задерживаться допоздна у экрана телевизора — все это стресс. И для кожи в том числе.
Проявления ксероза кожи, причины и лечение различны (стоит посмотреть на фото разных клинических случаев). Если подойти к проблеме основательно и составить систему терапии, сухость возможно и предотвратить, и вылечить.
Причины ксероза кожи
Ксероз может иметь две основные этиологии – врожденный (атопический ксероз) или приобретенный.
Если говорить о ксерозе, который проявляется у младенцев, при первых месяцах жизни, то он может быть симптомом легкой формы ихтиоза. Если говорить о приобретенном ксерозе кожи, то этому могут способствовать различные неблагоприятные факторы (причины).
Читать также Что такое фурункулез, причины и лечение
Конечно же, под причиной ксероза справедливо обозначать причину гипофункции сальных желез, которая приводит к недостаточности выработки ними кожного сала, что и проявляется сухостью кожи. Рассмотрим их.
Причины ксероза (сухости кожи):
- особенности кожного покрова – тонкая кожа;
- недостаточность в организме витаминов (гиповитаминоз), особенно витамина А;
- воздействие на кожу прямых солнечных лучей (ультрафиолетового излучения), в т.ч. посещение солярия, а также холода, ветра, дождя, снега, мороза;
- частые купания в горячей воде, ежедневные горячие души;
- применение для мытья тела мыла с ПАВ (поверхностно-активными веществами);
- использование бытовых чистящих и моющих средств без средств защиты (перчаток);
- использование косметических средств на основе спирта;
- гормональная перестройка организма, возрастные изменения;
- длительное применение гормональных средств — системных и наружных глюкокортикоидных препаратов;
- нарушения обмена веществ;
- нарушения режима дня – работа/отдых/сон;
- заболевания эндокринной системы, кожи, органов ЖКТ: псориаз, экзема, ихтиоз, дерматит, фолликулярный кератоз, диабет, гастродуоденит, гепатит, цирроз печени, гипотиреоз, онкологические болезни.
Сухая кожа лица – причины, профилактика и лечение
Сухость кожи (медицинское название – ксероз, ксеродермия) — это состояние кожного покрова, при котором происходит его обезвоживание. Проявляется ощущением сухости, стянутости кожи, на которой часто появляются признаки раздражения, шелушения, ранние морщины и признаки увядания.
Кожа – самый большой орган тела человека. Ее площадь колеблется в пределах 1,5-2,2 м. Как и остальные органы, кожные покровы имеют свои важные функции: терморегуляторную, обменную, дыхательную, выделительную и т.п. Сухая кожа является не только косметическим дефектом, но и может свидетельствовать о различных заболеваниях.
Основная причина сухости кожи кроется в нарушении работы сальных желез (гипофункция). Недостаток, или отсутствие выработки кожного жира, которое, собственно, является защитным слоем кожного покрова от агрессивной внешней среды, а также, которое поддерживает водный баланс кожи, приводит к пересыханию кожи и ее уязвимости перед различными внешними воздействиями.
Симптомы ксероза
Основными симптомами ксероза (ксеродермии) являются:
- сильная сухость, стянутость и раздраженность кожи;
- наличие на коже легко отделяемых чешуек, шероховатость;
- появление на коже трещин, особенно в местах сгибов/складок – пальцы, локти, колени;
- огрубение верхнего слоя эпидермиса;
- практически невидимые поры;
- наличие морщин в раннем возрасте;
- чувство зуда кожи, иногда сильного, а также ощущение жжения.
Обострение симптоматики часто происходит после контакта кожи с холодом, водой, мылом.
Развитие ксероза
Развитие ксероза (ксеродермии) происходит в течение 3 этапов.
Ксероз 1 степени. Структурных изменений и морщин на коже не видно. После контакта кожи с неблагоприятной средой или вредными для нее веществами, происходит некоторое жжение, зуд, кожа становится сухой, стягивается. Симптоматика исчезает после обработки кожи увлажняющим кремом.
Ксероз 2 степени. У кожи происходит нарушение структуры, кроме ее сухости и стянутости, появляются шелушение, красные зудящие пятна, морщины. Симптоматика одним увлажняющим кремом в полной мере не снимается.
Ксероз 3 степени. На коже появились отчетливые признаки ксеродермии – сухость, стянутость, отрубевидные чешуйки, красные пятна, зуд, трещины и морщины, особенно на складках. Иногда на коже появляются отеки. Кожный покров истончается. Проявляются частые кожные заболевания – экзема, дерматиты, поражение инфекцией – стафилококками. Наступает преждевременное старение кожного покрова. На этом этапе необходимо серьезное комплексное лечение.
Симптомы патологии
Иногда выделяют пять, но чаще три стадии клинического течения заболевания — эритематозную, или воспалительную, пойкилодермическую и опухолевую. Однако такое деление очень условное и практического значения не имеет.
Наиболее характерными признаками болезни являются:
- Ранний возраст проявлений патологии.
- Необычно высокая степень чувствительности к солнечному свету (в 60%).
- Пигментная сыпь красного, коричневого, темно-коричневого и светлого цвета, в основном округлой или овальной формы и с четкими очертаниями (по типу лентиго). Преимущественная локализация — на лице и шее, меньше — на предплечьях и тыльной поверхности кистей, еще меньше — на участках, прикрытых однослойной одеждой.
- Пойкилодермия — атрофические участки кожи в виде истончения и сморщивания в сочетании с телеангиэктазиями, чередованием зон сниженной и повышенной пигментации в виде сетки.
- Высокий риск развития злокачественных новообразований кожи и внутренних органов.
- Поражение органов зрения и неврологическая симптоматика.
Кожные проявления пигментной ксеродермы
У новорожденных кожные покровы нормальные. Впервые пигментная ксеродерма лица и шеи часто проявляется у детей первого месяца жизни. При воздействии солнечных лучей у них развиваются отечность и эритема (покраснение). Последняя сохраняется необычно долго — до 2-х – 3-х недель, в отличие от банального солнечного ожога (несколько дней).
Даже при кратковременном и незначительном облучении на фоне эритемы могут появиться пузыри, напоминающие ожог второй степени. Учитывая отсутствие признаков повышенной светочувствительности (в 40%), такая реакция, как правило, не вызывает подозрений на наличие пигментной ксеродермы, если отсутствуют данные анамнеза.
Первые предположения об этой патологии могут возникнуть в возрасте ребенка приблизительно 1-2 года, а в редких случаях заболевания (5%) и после 14 лет, когда на открытых кожных зонах (на лице, шее, конечностях) после солнечного облучения весной и летом появляются избыточно пигментированные пятна, напоминающие веснушки (лентиго), с чешуйками эпидермиса.
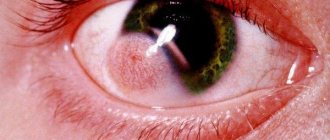
Одновременно с ними нередко возникает повышенная фоточувствительность (светобоязнь) и поражение глаз в виде блефарита и конъюнктивита, что в определенной степени облегчает диагностику. В дальнейшем поражение глаз становится более серьезным (85%) — усиливается выраженность сосудов конъюнктивы, развиваются кератит, роговичное помутнение, поражение радужки (атрофические процессы в зрачковой краевой зоне и в строме, гиперпигментация), выворот слизистой оболочки век и опухоли на них, снижение и полная утрата зрения.
Кроме того, с течением времени среди пятен гиперпигментации появляются участки с пониженной пигментацией, телеангиэктазиями, чешуйчатыми наслоениями, беловатыми атрофическими рубцами, в результате чего кожа приобретает пеструю окраску. Характерными симптомами пигментной ксеродермы являются кожная атрофия и гипопигментация на спинке носа и отсутствие гиперпигментированных пятен в подбородочной области.
Лечение ксероза кожи (сухости кожи)
Лечение сухой кожи (ксеродермии) включает в себя следующие пункты терапии:
1. Устранение первопричины сухости кожи; 2. Питание и увлажнение кожи; 3. Местное лечение сухих участков кожи; 4. Диету; 5. Соблюдение профилактических мер, предотвращающих пересушивание кожи.
Устранение первопричины сухости кожи
Лечение ксероза кожи проводится на основании диагностики дерматолога, который должен установить причину данной патологии.
Если причина ксеродермии кроется в заболеваниях эндокринной, нервной, иммунной, ЖКТ и других систем, тогда терапия направляется на их лечение, и при правильных действиях, после избавления от тех заболеваний, работа сальных желез будет восстановлена автоматически.
Питание и увлажнение кожи. Уход за кожей
В связи с тем, что сухость кожи означает отсутствие на ней защитного слоя, кожу необходимо увлажнять и питать. Это необходимо делать для предотвращения попадания через микро-травмы эпидермиса в организм, или в сам слой кожи, болезнетворной микрофлоры, например – стафилококка, стрептококка и других бактерий. Если этого не сделать, тогда к сухости может присоединиться вторичная инфекция со своими осложнениями.
Увлажнение и питание кожи также придает коже эластичность, что способствует предотвращению появлений на коже трещин, растяжек, морщин. При увлажнении, убирается также и зуд кожи.
Однако помните, что увлажнять кожу многими дешевыми увлажняющими кремами нельзя, т.к. они вытягивают остаток влаги из без того, сухой кожи. Увлажнять кожу лучше всего средствами с содержанием таких веществ, как: растительные масла (оливковое, льняное, миндальное), животный жир (медвежий, борсучий), витамины , и .
Самое же лучшее увлажнение кожи будет питье большого количества жидкости – до 3-4 литров в сутки. Лимонады при этом не должны преобладать в питье ?
Для своего мытья используйте средства без ПАВ (поверхностно-активных веществ), которые нарушают нормальное саловыделение, снимают с кожи защитную пленку, тем самым увеличивая сухость кожи.
Хорошо зарекомендовали себя гели для душа с эффектом увлажнения кожи, в состав которых входят различные масла, в.т.ч. эфирные. Также существует мыло с увлажняющим эффектом. Да, эти средства обычно дороже, но здоровье того стоит.
Благотворно на кожу воздействует и увлажнитель воздуха, особенно в зимний период, когда в жилых помещениях из-за отопления воздух пересушивается.
Местное лечение ксеродермии
Для снятия зуда кожи можно выпить антигистаминное средство: «Супрастин», Кларитин», «Дипразин».
Для местного снятия зуда можно наложить на зудящую кожу повязку, смоченную в новокаин.
При сильном зуде можно наложить повязку из слабой гормональной мази — 1 % гидрокортизона.
При микротрещинках, чтобы не допустить попадание в организм инфекции, кожу желательно обеззараживать, обрабатывая ее мазями и кремами, на основе дегтя, нафталана.
При микробном поражении кожи: если на коже начинают образовываться различные корки зеленовато-желтого оттенка, эти участки можно обработать примочками из противомикробных средств: 0,25-0,5%-й нитрат серебра, «Бриллиантгрюн», «Риванол», 0,5-1%-й «Резорцин», раствором медного купороса. Но при первых таких симптомах, сразу к дерматологу!
Читать также Почему чешется кожа? Причины, симптомы, лечение, диагностика
Для снятия верхнего слоя чешуйчатого эпидермиса проводится кератолитическая терапия, в основу которой входит обработка кожи кремами и мазями с такими компонентами, как салициловая или молочная кислота, мочевина. Эти крема размягчают кожу, удаляют сальные пробки и отмершие чешуйки, способствуют нормализации дыхания эпидермиса.
Диета при ксеродермии
Диета является неотъемлемым пунктом лечения многих заболеваний. Это обусловлено качеством современной пищи. Дело в том, что из года в год, на прилавках магазина продается все меньшее количество полезной пищи. Все больше продуктов питания являются изобретением химической промышленности, искусственным продуктами из парников и т.д. Эта пища не имеет в своем составе необходимых витаминов и веществ, которые при достаточном поступлении в организм, способствуют нормальному росту, развитию и здоровью человека. Таким образом, часто, одна только диета способна сконцентрировать организм на любые произошедшие в нем сбои, и самостоятельно их решить.
Диета при ксеродермии подразумевает под собой исключение из рациона жирных, жаренных, острых и копченных блюд, пищи быстрого приготовления, алкогольных напитков, различных магазинных чипсов, сухариков и т.д.
Что можно есть при ксеродермии: во-первых – пить больше жидкости, до 3-4 л/сутки, во-вторых – употребление продуктов, богатых на витамины и микроэлементы – сырые овощи, фрукты, ягоды, орехи, крупы, рыба.
Стоит отметить, что наименьшая потеря продуктами витаминов и других полезных веществ, происходит при готовке на пару, поэтому пароварка является неотъемным бытовым прибором, рекомендуемым многими диетологами.
Особенный акцент, при сухой коже, необходимо сделать на дополнительный прием внутрь витаминов А (ретинол) и Е (токоферол). Витамины группы В также показаны, т.к. большинство из них, если не все, прямо воздействуют на нормализацию работы сердечно-сосудистой системы. Никому не секрет, что малополезная пища, оставляет в организме человека, особенно в сосудах, остатки «плохого холестерина», который с годами нарушает нормальное кровообращение во многих органах, засоряя сосуды, особенно нарушения проявляются в кровеносных сосудах с маленьким просветом (вены, капилляры). Витамины группы В способствуют очищению и быстрейшему выведению «плохого» холестерина из сосудов, кровь питает все органы и системы человека, происходит нормальный обмен веществ, и организм начинает функционировать с максимальной эффективностью.
Дополнительное лечение сухой кожи
Благотворно на поверхность кожи, т.е. при лечении сухости кожи (ксеродермии) воздействуют следующие процедуры:
- озонотерапия;
- мезотерапия;
- лечение кожи микротоками (дарсонвализация).
Лечение склеродермии, препараты
Если у пациента наблюдается очаговая склеродермия, лечение назначается в виде внутримышечных уколов препарата гиалуронидазы (ферментный препарат, проявляющий тропность к соединительнотканным волокнам). Лидаза (другой фермент) также может вводиться прямо в места бляшек и пятен с помощью ультразвука и электрофореза.
Дополнительно могут быть назначены препараты, которые расширяют сосуды и стимулируют микроциркуляцию в тканях: андекамин, никогипан, калликреин.
Если лечение склеродермии происходит уже на стадии уплотнения, применяются инъекции с сильными антибиотиками пенициллиновой группы. В комплексной терапии также назначаются витамины группы А, В15, В и С, они способствуют восстановлению пораженной кожи после стимулирования антибиотиками.
Иногда дерматолог или инфекционист назначает гормональную терапию, в рамках которой пациент принимает тиреоидин или эстрадиол бензоата.
В очень редких случаях больному назначается противомалярийный препарат: плаквенил или хингамин, которые останавливают прогрессирующее разрастание соединительной ткани.
Если у пациента системная склеродермия, в лечении применяются внутривенные инъекции из низкомолекулярных декстранов. Процент плазмы увеличивается, кровь становится более жидкой и активнее циркулирует.
В комплексе назначается физиотерапия в виде электрофореза, ультразвука, диадинамических токов Бернара и аппликаций парафина и озокерита. Пациенту используются грязевые и сероводородные ванны, массаж, лечебная гимнастика.
Профилактика ксеродермии (сухости кожи)
- Для ухода за кожей используйте моющие средства без ПАВ;
- Купайтесь в теплой воде, не горячей;
- При использовании бытовой химии, применяйте защитные перчатки;
- Старайтесь употреблять больше сырых овощей и фруктов, пищи, обогащенной витаминами и микроэлементами;
- Откажитесь от алкогольных напитков, курения;
- Больше двигайтесь;
- Избегайте нахождения под солнечными лучами в летний период, во время дневного активного солнца;
- При загорании на пляже, используйте солнцезащитный крем;
- Старайтесь меньше наносить на кожу лица косметических средств, есть возможность, откажитесь от них вовсе, особенно если косметика на спиртовой основе;
- Не пускайте на самотек хронические заболевания;
- Избегайте стресса;
- Носите одежду из натуральных тканей – хлопок, шелк, а вот шерсть может раздражать поверхность кожи.
Пигментная ксеродерма
Рассматривая данные статистики, можно сделать вывод, что такое заболевание, как пигментная ксеродерма, встречается у одного человека из 250000. Наибольшая локализация больных людей сосредоточена в государствах Средиземноморского побережья Африки и Среднего Востока.
Данной болезни в равной степени подвержены индивиды как мужского, так и женского пола разных лет, но ее особенность в том, что чаще всего первичные признаки проявляются у пациентов детского возраста. Как правило, рассматриваемая болезнь передается по наследству и отмечается у детей, родителями которых являются близкородственные половые партнеры.
Особенности диагноза ксеродерма и его симптомы
Пигментная ксеродерма – это заболевание аутосомно-рецессивного характера, истоки которого заложены на генетическом уровне. Оно связано с мутацией генов, которые принимают участие в регенерации ранее поврежденных ДНК.
Ксеродерма проявляется чувствительностью к ультрафиолетовому излучению и зачастую является начальной стадией онкологического заболевания.
Первые признаки данного заболевания могут проявляться уже в детском возрасте – со второго или третьего года жизни ребенка. Начальными симптомами могут быть следующие:
- покраснение;
- шелушение;
- воспаление;
- появление веснушек;
- избыточная пигментация.
Подобные признаки отмечаются на коже после пребывания на солнце. По мере увеличения проведенного под солнечными лучами времени они проявляются острее.
По ходу развития заболевания симптомы становятся более явными. Среди них могут быть:
- усиление пигментации;
- появление сосудистых звездочек;
- атрофия некоторых участков кожи, которая может затрагивать ее глубокие слои;
- появляются трещинки, язвы, бородавки;
- возможно истончение хрящей носа и ушей, деформация рта, выворот или воспаление век – блефарит.
Подобный диагноз часто сопровождается конъюнктивитом, помутнением роговицы глаза – кератитом, светобоязнью или светочувствительностью.
Запущенная стадия ксеродермы сопровождается появлением образований на внутренних органах или опухолей – ангиомы, меланомы или кератомы. Подобные образования могут быть как доброкачественными, так и злокачественными.
Выделяют две формы осложнений пигментной ксеродермы, которые затрагивают деятельность центральной нервной системы:
- Синдром Де Санктиса-Каккьоне, который проявляется в сбое работы нервной системы. Часто возникают такие симптомы:
- глухота;
- наличие судорог;
- слабоумие;
- задержка роста и развития;
- микроцефалия — уменьшением размеров черепа, а также особенности развития гипофиза и мозжечка;
- замедление полового созревания.
- Синдром Рида, который зачастую сопровождает диагноз ксеродерма и проявляется у детей в виде задержки развития, замедления роста скелета и микроцефалии.
Так как диагноз пигментной ксеродермы является генетическим заболеванием, важно знать, было ли подобное заболевание у родителей или ближайших родственников. Подобная информация будет полезной при составлении анамнеза пациента при обнаружении первых признаков болезни.
Причины возникновения заболевания
Основная причина подобного неприятного заболевания – генетическая предрасположенность, передающаяся аутосомным геном от родителей к детям.
Другими причинами иногда называют следующие:
- Подобный диагноз может быть спровоцирован возрастанием количества порфиринов.
- Иногда ксеродерма вызвана отсутствием в соединительной ткани фермента УФ-эндонуклеазы или ее дефицитом.
- Дополнительная причина — недостаток в организме РНК-полимеразы.
- Еще одним фактором может служить резкое снижение иммунитета или замедление его формирования.
Своевременная диагностика заболевания
Своевременная диагностика болезни, точный диагноз и грамотное лечение столь тяжелого и опасного заболевания может дать возможность благополучного исхода или улучшения качества жизни пациента на некоторый период времени.
Первичные симптомы болезни видны невооруженным взглядом – воспаление, изъязвление, шелушение кожи. Дополнительное условие для выявления заболевания – пребывание на солнце усиливает признаки ксеродермы. Подобные изменения кожных покровов должны быть сигналом для незамедлительного посещения врача.
При медицинском осмотре пациента доктор подтверждает наличие первых симптомов столь неприятного диагноза и собирает историю болезни пациента – особенности здоровья и течения болезни, ее сроки, анамнез родственников и наличие генетических заболеваний.
Далее проводятся лабораторные исследования, результаты которых позволяют понять степень развития заболевания и стадию поражения тканей, что в дальнейшем даст возможность выбрать правильный метод лечения.
К лабораторным способам диагностики можно отнести следующие:
- Использование монохроматора – специализированного прибора, применение которого необходимо для оценки чувствительности кожных покровов к воздействию ультрафиолетовых лучей.
- Гистологическое исследование или биопсия, для которой требуется забор новообразованных, атипичных тканей, а также части здоровых клеток — материала для исследования. Процедура может проводиться несколькими способами:
методом электрохирургии;
При подозрении на наличие новообразований пациента направляют к онкологу для исключения развития злокачественной опухоли или принятия скорейших мер для ее лечения или удаления.
В случае наличия изменений в работе центральной нервной системы может потребоваться консультация врача невролога.
Полезным будет комплексное обследование пациента – сдача анализов крови, мочи, осмотр врача офтальмолога и дерматолога.
Как вылечить ксеродерму
Если известен диагноз – ксеродерма, то нужно обязательно придерживаться рекомендаций врача. Они зависят от тяжести заболевания, результатов анализов и общего состояния пациента, и должны быть назначены в индивидуальном порядке.
Первичные признаки заболевания требуют периодического осмотра врача, поэтому допускается их амбулаторное лечение, с посещением медицинского учреждения для контрольного осмотра. В случае подозрения или появления симптомов осложнения заболевания пациенту требуется нахождение в стационаре и соответствующее лечение.
При этом может быть назначено терапевтическое лечение – лекарства, позволяющие снизить чувствительность кожи к ультрафиолетовым лучам: «резохин», «делагил», или «хингамин».
В некоторых случаях полезными могут быть солнцезащитные средства – мази, крема. Дополнительно могут назначаться мази с кортикостероидами при активном шелушении кожи или цитостатиками при бородавчатых разрастаниях.
Иногда используются антигистаминные препараты – «тавегил», «димедрол» или «супрастин».
При обнаружении злокачественных образований лечение назначает врач онколог. В некоторых случаях может потребоваться хирургическое вмешательство. Этот же метод может применяться в случае необходимости удаления бородавчатых образований.
Не последнее место в лечении ксеродермы должно занимать укрепление иммунитета человека – могут применяться различные витаминные комплексы с содержанием витаминов А, РР, В и других.
Прогноз жизни пациентов и возможные риски
В большинстве случаев пациенты с диагнозом пигментной ксеродермы не доживают до возраста 16-20 лет. Такая тенденция связана с развитием тяжелых осложнений, таких как:
- меланома кожи злокачественного характера;
- базалиома или базально-клеточная раковая опухоль;
- плоскоклеточный рак кожи;
- септические осложнения;
- осложнение заболеваний глаз – кератиты, блефарит;
- деформация наружных органов – носа, рта, ушных раковин;
- новообразования внутренних органов, как доброкачественные, так и злокачественные.
Исходя из статистических данных и выявленных осложнений прогноз данного заболевания скорее неблагоприятный, но есть данные, что некоторые пациенты с таким диагнозом доживали до 50 лет. Исход заболевания зачастую зависит от особенностей здоровья человека, течения болезни и уровня медицинского обслуживания.
В большинстве случаев генетические заболевания сопровождаются неблагоприятным исходом, что обусловлено их тяжестью и локализацией на генном уровне. В подобных случаях важны современные методы диагностики и незамедлительное лечение, что может несколько улучшить качество жизни пациента или стать причиной благоприятного исхода.
Источник: https://pokozhe.ru/novoobrazovaniya/predrakovye/kseroderma.html
Кто находится в зоне риска
Развитию чрезмерного пересыхания подвержены люди преклонного возраста, когда клетки тела отмирают. Вид обезвоживания называется сенильный. Также ксероз развивается у тех, кто часто соприкасается с водой или живёт в холодных климатических условиях, местах с недостаточной влажностью воздуха.
Заболевание классифицируется на две группы:
- Пересыхание с хорошим тонусом – эпидермис сохраняет гладкость, эластичность и приятный цвет. Морщин на поверхности нет. Но под влиянием раздражителей кожа становится сухой, неэластичной. Подобный вид сухости распространен среди молодых людей. Эпидермис такого типа нуждается в постоянном уходе.
- Пересыхание с низким тонусом – кожный покров тонкий, образующий ранние морщины вокруг рта и глаз. Такой тип эпидермиса требует повышенной заботы с применением специальных косметических средств. Стандартные методы и кремы не принесут видимого результата.
Имея предрасположенность к раннему старению и чрезмерному пересыханию поверхности тела, следует тщательно ухаживать за ней с помощью специально разработанных средств. Это поможет вернуть эластичность и приятные ощущения.
Стадии меланоза
Заболевание прогрессирует постоянно. Стадии четко обозначены по симптоматике.
Начальная стадия
Впервые диагностика проводится у малышей в возрасте до 2-х лет в весенне-летний период. На открытых участках кожи появляются множественные высыпания красноватого и розового цвета с легко снимающимися чешуйками, веснушки и разноцветные пятна.
По мере того, как ребенок находится на солнце, появляются новые высыпания, но и прежние никуда не уходят. Кроме косметических дефектов никаких других проблем не наблюдается – нет температуры, подавленного состояния, зуда и пр.
Ксероз у младенцев
Пересохшая кожа у новорождённых – не патологический признак. Это объясняется тем, что первое время после рождения сальный эпидермический слой малыша не функционирует. Дискомфортное ощущение пройдёт самостоятельно, без применения дополнительных средств, после того, как организм адаптируется к изменившейся среде. Также обезвоживание у детей может быть связанно с искусственным питанием, ранним прикормом или неправильным рационом женщины в период вынашивания, кормления грудью. Повышенная жёсткость воды, частые купания влияют на эластичность кожного покрова.
Пересыхание тела часто сигнализирует о возникших проблемах, болезнях кишечного тракта. Исключив возможные заболевания, нужно бороться с обезвоживанием эпидермиса у ребёнка. Кожа в первые дни жизни очень чувствительна, легко образует трещины, шелушения, покраснения и зуд. Это причиняет дискомфорт малышу, мешает спокойному сну.
Пересохшие ступни, подошвы у грудного ребёнка могут стать причиной проникновения в организм различных инфекций и бактерий, развития воспалительных процессов. Недостаточно тщательный уход за ножками ребёнка приводит к образованию дерматита и крапивницы. Поэтому после каждого купания нужно наносить на тело младенца специальный увлажняющий крем и делать массаж ножек.
Симптомы склеродермии, фото
Симптоматика отличается в зависимости от формы склеродермии. Некоторые симптомы могут вести себя как отдельные заболевания, и даже поддаются местному лечению. Однако существует несколько общих проявлений склеродермии для всех форм:
- Видоизменение кожных покровов. Наиболее распространены поражения конечностей и лица. Кожа чрезмерно натягивается, из-за этого появляется характерный блеск. Наблюдается отек на фалангах и между пальцами. Изменение кожи и припухлости возникают вокруг кистей и около губ. Движения могут становиться болезненными и затрудненными.
- Синдром Рейно – поражение конечностей в ответ на холодную погоду или стрессы. Мелкие сосуды становятся гиперчувствительными к температуре и импульсам нервной системы, поэтому пальцы или даже ладони немеют на фоне вазоспазма (уменьшение диаметра сосудов). На фоне хронического течения изменяется цвет рук и стоп, могут наблюдаться боли в конечностях, покалывания и зуд.
- ГЭРБ – гастроэзофагеальная рефлюксная болезнь, связанная с дисфункцией и утолщением стенок пищевода и поражением его мышечного сфинктера. Наблюдается повреждение стенок вследствие повышения кислотности и отрыжки. Перистальтика желудка нарушается, поэтому переваривание пищи становится затрудненным. Появляются проблемы с всасыванием микроэлементов и витаминов через стенки желудочно-кишечного тракта. Из-за ГЭРБ может появиться авитаминоз и незначительные гормональные сбои.