После омолаживающих процедур каждый пациент желает как можно быстрее получить желаемый результат и вернуться к привычному режиму жизни, не тратя время на реабилитацию и борьбу с возможными побочными эффектами и осложнениями. В то же время любая инвазивная процедура является стрессом для кожи, предусматривает наличие восстановительного периода и сопряжена с риском нежелательных явлений. Минимизировать дискомфорт, связанный с такого рода воздействием можно путем правильной подготовки кожи к инвазивным вмешательствам. Как это сделать, в интервью для estet-portal.com рассказала Светлана Коркунда – к.м.н., доцент кафедры комбустиологии, реконструктивной и пластической хирургии Харьковской медицинской академии последипломного образования.
Какое воздействие оказывают ферменты на кожу? Какого эффекта они позволяют достичь?
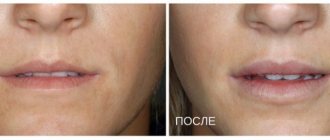
Ферменты в той форме, которую мы применяем в виде инъекций, практически ничем не отличаются от собственных ферментов, которые работают в нашей коже. Изучив возможности рекомбинантных ферментов, а также применив на практике знания в области биохимии, нормальной физиологии и патофизиологии, мы пришли к выводу, что такие препараты оказывают множество лечебных и профилактирующих эффектов при работе в разных протоколах. Таким образом, осуществляется введение извне веществ, которые дублируют работу собственных ферментов кожи и улучшают ее работу на уровне собственных структур. Говоря о собственно клинических эффектах, мы получаем сокращение объема жировой ткани на лице и теле и подтяжку тканей.
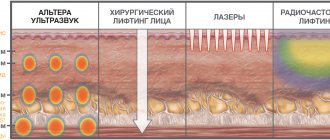
Проведение инвазивных процедур на здоровых и подготовленных тканях позволяет сократить период реабилитации, получить более выраженный результат и длительный эффект.
За счет чего ферментотерапия может пролонгировать действие мощных инвазивных процедур? (Н2)
Если говорить о применении трех ферментов, то их клинический эффект — уменьшение размеров жировых клеток и повышение активности процессов, протекающих в соединительной ткани. Таким образом, дальнейшие инвазивные методики – будь то объемная волюмизация, нитевая пластика или мощная аппаратная процедура – применяются уже на здоровых и подготовленных тканях, что, естественно, влияет и на реабилитацию, и на выраженность результата, и на длительность эффекта.
Неинвазивная пренатальная диагностика: современные возможности
Структура врожденных аномалий плода и новорожденных в человеческой популяции достаточно стабильна и колеблется в пределах 6 %: в среднем по 3 % приходится на крупные пороки развития и генетические аномалии. Последние, в свою очередь, распадаются на три приблизительно равные группы: хромосомные аномалии, микроделеционные синдромы, вызванные дефектами участков хромосом, и моногенные заболевания.
Ещё 30–40 лет назад базовым критерием высокого риска анеуплоидии являлся лишь возраст матери, который был основанием для рекомендации пройти инвазивный диагностический тест, определяющий кариотип плода. К таким обследованиям относятся трансабдоминальная аспирация ворсин хориона, плацентоцентез, кордоцентез, амниоцентез. Однако существенные опасения вызывало повышение риска осложнений при заборе биоматериала — ряд исследований оценивают риск потери беременности в 1 %.
Для улучшения диагностики в 1997 году был разработан применяющийся и сегодня и считающийся наиболее информативным скрининг первого триместра, или комбинированный тест с чувствительностью до 90 % для выявления синдрома Дауна (СД) с 5 % ложноположительных результатов (ЛПР). Несмотря на его эффективность, специфичность исследования подтолкнула развитие других, обладающих более широкими возможностями методов неинвазивного тестирования.
Наиболее современные из них основаны на выделении и исследовании свободно циркулирующей в плазме крови беременной ДНК плода и позволяют сузить круг показаний для инвазивных техник. Технология неинвазивного пренатального тестирования (НИПТ) основана на давно известном явлении присутствия в периферической крови беременных небольшого количества содержащих такую ДНК фетальных клеток (1/105–1/106 от материнских ядерных клеток), которые проходят сквозь плацентарный барьер.
Новые возможности открылись в конце 1990-х годов, когда в плазме крови беременных была выделена фетальная внеклеточная ДНК (ffDNA — fetal free DNA). Ее источником, как считается, являются клетки плаценты, подвергшиеся апоптозу, а также клетки плода, проникающие через фетоплацентарный барьер.
Количество фетальной ДНК относительно невелико (по разным данным, от 0,4 до 11,4 % от общего ДНК плазмы крови) и зависит от срока беременности. В среднем к пятой неделе концентрация ffDNA уже возможна для аналитического выявления и дальнейшего исследования генетического статуса плода.
Быстрое развитие в 2010-х годах методик НИПТ привело к существенному расширению диапазона выявляемых патологий и значительному повышению точности анализов. Так, метаанализы последних лет (2014–2017 годы), обобщающие клинические исследования по использованию НИПТ, свидетельствуют, что эффективность обнаружения при применении НИПТ для трисомий по 21,18,13 хромосомам составляет 99,7; 98,2 и 99 % ретроспективно при суммарных ложноположительных реакциях, равных 0,13%.
В целом считается, что неинвазивный тест в 10 раз более эффективен, чем биохимический скрининг. Но при этом, как сказано выше, практически 100%-ная достоверность отмечается только при диагностике трисомии по 21 хромосоме (СД), а при других хромосомных нарушениях она составляет от 92 до 97 %.
Благодаря высокой чувствительности и возможности достаточно точного выявления целого ряда анеуплоидных и других патологий, а также потенциального резус-конфликта неинвазивное пренатальное тестирование в целом ряде стран вошло в протокол скрининга первого триместра. В частности, в Великобритании Национальный скрининговый комитет с 2020 года рекомендовал инкорпорировать НИПТ в уже существующую государственную программу выявления аномалий развития плода и проводить тесты женщинам с повышенным риском (> 1 : 150) анеуплоидий (по результатам комбинированного теста).
Примерно такие же рекомендации действуют в Швеции. Во Франции, где все генетические исследования беременных, в том числе инвазивные, оплачиваются государственной системой страхования, анализ циркулирующей фетальной ДНК рекомендован для женщин, имеющих повышенный риск по результатам скрининга первого триместра (от 1 : 1 000 до 1 : 51). При этом беременным с высоким риском (> 1 : 50) советуют провести инвазивную диагностику, однако они могут сначала пройти молекулярный скрининг.
В целом сегодня в мире практикуют три базовых подхода НИПТ:
- неинвазивный генетический тест используется как первичное исследование до проведения детального УЗИ в рамках комбинированного скрининга первого триместра беременности;
- по результатам комбинированного традиционного скрининга формируются группы высокого, среднего и низкого рисков. В этом случае свободная ДНК плода определяется у пациенток со средним риском;
- информированные врачом группы беременных высокого риска, которые самостоятельно принимают решение о прохождении НИПТ до рекомендованного инвазивного вмешательства. Этот вариант сегодня используется в России и частично в США.
В практике репродуктивной клиники REMEDI наработан успешный опыт применения такой методики НИПТ, как Prenetix. В лабораторных условиях выделяется внеклеточная ДНК, которая по специальному алгоритму исследуется путем секвенирования.
Метод, помимо определения пола ребенка, позволяет с высокой точностью и безопасно выявить наиболее частые хромосомные патологии:
- синдром Дауна (частота заболевания 1 : 700);
- синдром Клайнфельтера (частота заболевания 1 : 700);
- синдром Шерешевского — Тёрнера (частота заболевания 1 : 1 500);
- синдром Эдвардса (частота заболевания 1 : 6 000);
- синдром Патау (частота заболевания 1 : 7 000);
- увеличение числа X-хромосом у девочек и Y-хромосом у мальчиков (частота заболевания 1 : 1 000).
Таким образом, неинвазивный пренатальный тест абсолютно безопасен, высокоинформативен и рекомендован к применению у беременных женщин разных групп риска.
Как Вы оцениваете перспективы применения ферментотерапии в эстетической медицине?
Чем больше я работаю с ферментами, тем больше вижу возможностей и перспектив для их применения. Если мы начинали работу исключительно в контексте локального воздействия на жировую ткань, а затем – на рубцовую, то на сегодняшний день разработаны протоколы для применения в режимах реабилитации пациентов после инвазивных процедур, например:
- нитевой пластики Аптос;
- волюмизации филлерами;
- некоторых оперативных вмешательств;
- при наличии воспалительных процессов.
Поэтому перспективы применения ферментотерапии довольно большие, главное – понимать принцип действия продуктов в тканях и получать правильную информацию не только от представителей, дистрибьюторов и производителей, но и из независимых источников, например, учебников по биохимии и физиологии человека.
Поделитесь:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
- отсутствие эффекта или непереносимость НИВЛ у пациента;
- повышенное слюнотечение или образование чрезмерного количества мокроты;
- экстренная госпитализация и необходимость немедленной интубации;
- состояние комы или нарушение сознания;
- вероятность остановки дыхания;
- наличие травмы и/или ожогов лица.
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
- Для краткосрочной ИВЛ эндотрахеальная трубка вводится в трахею больного через рот или нос. Для долгосрочной ИВЛ на шее пациента делается разрез, рассекается передняя стенка трахеи и непосредственно в ее просвет помещается трахеостомическая трубка.
- Через трубку в легкие подается дыхательная смесь. Риск утечки воздуха сведен к минимуму, поэтому больной гарантированно получает нужное количество кислорода.
- Состояние больного можно контролировать с помощью мониторов, на которых отображаются параметры дыхания, объем подаваемой воздушной смеси, сатурация, сердечная деятельность и др. данные.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
- Полностью берет на себя функцию дыхания, т.е. фактически дышит вместо пациента.
- Нуждается в регулярной проверке исправности всех клапанов, т.к. от работоспособности системы зависит жизнь больного.
- Процедура должна контролироваться врачом. Отлучение пациента от аппарата ИВЛ также предполагает участие специалиста.
- Используется с дополнительными аксессуарами – увлажнителями, откашливателями, запасными контурами, отсосами и т. д.
Медицинским сестрам запретили проводить некоторые процедуры в косметологии
Медицинская сестра по косметологии выполняет профилактические, лечебные, реабилитационные мероприятия и процедуры, только назначенные врачом-косметологом. Эти процедуры медсестра может проводить с применением препаратов и приборов, в инструкции которых указано, что их может применять средний медперсонал.
В новом Порядке есть четкий запрет. Медицинская сестра не имеет право самостоятельно оказывать услуги, без назначения врача и с применением препаратов и приборов, в инструкциях которых требования к специалисту обозначены как «специалист с высшим медицинским образованием».